Pratica Medica

Potrebbe sembrare strano, all’interno di un sito che si occupa di mindfulness, trovare una sezione dal titolo “pratica medica”. A ben vedere, però, questa sezione è continuazione e approfondimento di quanto svolto nella sezione “Stress e Burnout” in cui parlavo di stress lavoro correlato. Rimando a questa per gli aspetti scientifici e soprattutto “come e perché funziona”.
Prima di addentraci nell’esame dei risultati delle varie ricerche, può essere utile evidenziare alcuni aspetti importanti per inquadrare gli interventi basati sulla M in ambiente medico.
Una prima domanda è “perchè si si è sentita la necessità di utilizzare la M nelle pratiche sanitarie?“
Una prima risposta va cercata nei cambiamenti cui la nostra società è andata incontro e di cui abbiamo già parlato nella sezione stress lavoro correlato e a cui rimando. All’interno di questi cambiamenti, inoltre, la relazione medico/paziente si è profondamente modificata proprio perché è cambiato lo scenario in cui questa avviene. Va detto per inciso che questi profondi cambiamenti non sono esclusivo appannaggio del nostro paese ma sono comuni a tutta la società occidentale.
Vediamone alcuni.

“ Il dottore la vedrà presto, ma non posso prometterle che le parlerà, ….solo che la vedrà”.
- Il paziente non è più un soggetto passivo che ha un rapporto di dipendenza con il suo medico. E’ piuttosto una persona autonoma che pretende veder riconosciuta la sua autonomia anche e soprattutto nella relazione che ha con il proprio medico; oltre che dalla legge, cosa ormai assodata. Basterebbe a questo proposito osservare come, attraverso il consenso informato, sia obbligatorio per il medico ottenere “l’autorizzazione” a procedere a qualsiasi trattamento, soprattutto chirurgico e come tale consenso debba essere ottenuto all’interno di una valida comunicazione. Persona autonoma, capace, quindi, di “farsi un’idea” utilizzando internet, i cosiddetti social-media, i blog o le comunità di pazienti affetti dalla stessa patologia, dove ci si scambia idee, impressioni sulle terapie e sui vari operatori sanitari. Persona che frequentemente chiede conferma a più medici della diagnosi che gli è stata fatta. Per questo nei documenti ufficiali si parla spesso di utenti o di clienti, non nel senso economico, ma di persone con un bisogno, in questo caso di salute, che deve essere soddisfatto. Il paziente, inoltre, proprio perché cliente ha il diritto di criticare o addirittura di protestare se ritiene che il livello, anche psicologico, delle cure ottenute non sia stato congruo. Non a caso, a questo proposito, in pratica in ogni ospedale è presente un “Ufficio Relazioni con il Pubblico” cui il paziente può rivolgersi. In sostanza, il paziente pretende una relazione tra pari, con pari dignità pur nel riconoscimento di competenze ed esigenze diverse.
- Un secondo aspetto da considerare è quello concernente gli aspetti psicologici della relazione tra medico e paziente. Quest’ultimo, sempre di più, considera come essenziale la profondità psicologica della relazione; relazione in cui tali aspetti non possono essere in alcun modo essere subordinati al “fatto tecnico”. E’ interessante notare, infatti, come una ricerca del Censis abbia evidenziato che gli aspetti psicologici sono predominanti nella valutazione che il paziente da del proprio medico.
- Un ulteriore aspetto è rappresentato dalla realtà economica che stiamo vivendo. Tutti i paesi occidentali sono caratterizzati da una popolazione che invecchia sempre di più, con una natalità viceversa sempre più bassa. Crescono, dunque, progressivamente i costi per una popolazione sempre più colpita da patologie croniche: cancro, malattie cardiovascolari e metaboliche come il diabete. Tutto questo pone delle sfide soprattutto in un sistema universalistico di sanità, come il nostro, in cui all’intera popolazione vengono offerte tutte le prestazioni sanitarie: il cosiddetto ”tutto a tutti”. In quest’ottica ai medici viene chiesto di essere anche i primi controllori della spesa; talvolta con richiesta ai medici da parte della Corte dei Conti, organo della giurisdizione contabile, di corrispondere il danno erariale subito dallo Stato per prestazioni non ritenute corrette: vedi l’ultimo disegno di legge sulla Pubblica Amministrazione del Luglio di quest’anno che ha introdotto, tra l’altro, nuovi tagli per 2,3 miliardi di €. Questa richiesta di un sempre maggiore controllo della spesa, paradossalmente, cozza con richieste milionarie di risarcimento per non aver effettuato, ad esempio, una TAC o una Risonanza magnetica utile per scoprire una patologia non altrimenti evidenziabile. Da qui il fenomeno della cosiddetta medicina difensiva risultato della percezione del medico che si sente accerchiato da pazienti visti come nemici, magistrati e mass media pronti a parlare di malasanità, fenomeno spesso dovuto alla intromissione clientelare della politica che frequentemente non è stata certo esempio specchiato di onestà.
Direi che ce n’è abbastanza per mettere in crisi una relazione.
Ci sarebbero altri aspetti che andrebbero sottolineati, ma qui mi premeva mettere in evidenza alcune criticità capaci di influire sulla relazione medico/paziente.
E’ evidente, da quanto abbiamo brevemente e a grandi linee tratteggiato, come il tradizionale atteggiamento “paternalistico” del medico non sia più ritenuto accettabile dai pazienti. Relazioni in cui il medico “pretende” di vedere accettate le sue proposte terapeutiche basandosi solo sul fatto di “conoscere” una malattia senza tener conto che solo il malato “conosce” veramente e nel senso più profondo del termine “cosa è” la sua malattia, relazioni in cui è assente qualsiasi forma di coinvolgimento psicologico o in cui il medico non lo riesce a dimostrare non sono più accettate. Da tutto questo uno scollamento tra quanto il paziente identifica come una sua necessità, se non un suo diritto, e la capacità del medico di rispondere.

Dunque richieste emergenti e difficoltà crescenti del medico di soddisfare le richieste di un paziente visto sempre più come un nemico, sempre pronto ad una azione legale. Questo in uno scenario in cui si assiste ad aspettative irragionevoli di una medicina capace di guarire sempre e comunque tutto, e dove il concetto di guarigione corrisponde ad un ritorno totale e completo ad una situazione di benessere.
Cosa possiamo dunque fare per rendere la relazione medico/paziente veramente soddisfacente e piena di significato? Penso che, per trovare soluzioni valide non si possa non partire da questo stato di crisi. Qualsiasi proposta non può, dunque, non tener conto di questi nuovi scenari. Non credo si debba o si possa dare un giudizio di colpa o di responsabilità ad uno o all’altro di questi attori. In fondo i medici non sono quel disastro di irresponsabilità che si dice ed i pazienti non sono le persone presupponenti, litigiose e pronte all’azione legale come vengono descritte. Resta il fatto che i termini della relazione sono cambiati e non possiamo non tenerne conto se vogliamo fare un salto qualitativo della relazione affinché questa sia realmente terapeutica, e ritrovare il senso del nostro lavoro. In modo mindful, per così dire, non possiamo che vedere e restare con quello che c’è e con la realtà così come è.
Se sommiamo gli aspetti sociali di questi ultimi anni con quello che abbiamo detto a proposito dei cambiamenti della relazione medico/paziente è evidente che il Burnout e più in generale lo stress lavoro correlato siano non solo possibili ma anche probabili con inevitabili elevati costi personali e sociali. Basterebbe, inoltre, ricordare come il blocco del turn-over del personale medico ed infermieristico a cui abbiamo assitito negli ultimi anni abbia portato ad un aumento dei carichi lavorativi e riduzione del tempo in pratica dedicato ad ogni singolo paziente. Tutti fattori quest’ultimi che sono alla base, come abbiamo visto, dello stress lavoro correlato e del Burnout.
Gli effetti della Mindfulness sul funzionamento cerebrale, sull’accettazione del “qui e ora”, sulla maggiore empatia e presenza psicologica all’interno di qualunque relazione personale e sulla gestione dello stress che si verificano nel percorso MBSR e di cui abbiamo già parlato, ha indotto a proporre percorsi di crescita personale basati su questa tecnica al personale di assitenza sanitaria, medici e infermieri. Allo stesso tempo, al protocollo “classico” della MBSR sono state aggiunte diversi momenti formativi tesi a migliorare le competenze comunicative dell’operatore sanitario, con introduzione di tecniche utilizzate da anni nella formazione manageriale come role-plying, simulazioni, teatro interattivo, etc. Si tratta di esperienze, fatte soprattutto in ambiente anglosassone, per aiutare medici e infermieri da una parte a gestire, migliorandolo, la comunicazione ed il rapporto paziente-operatore sanitario; dall’altra ad affrontare lo stress e la sofferenza che una relazione impegnativa come quella con il malato determina, riducendo i rischi del burnout.
In letteratura sono presenti molte ricerche che evidenziano l’utilità della M nella prevenzione e nel trattamento del burnout del personale sanitario. Il problema è che molti di questi studi presentano i risultati ottenuti con protocolli che utilizzavano la M insieme ad altre metodiche “anti-stress”: lavoro di gruppo, scambio di esperienze, gruppi di auto coscienza, etc. In questi casi è difficile valutare il reale apporto della M nei risultati ottenuti. Un secondo aspetto da rilevare è che molti di questi protocolli non presentano un gruppo di controllo, elemento essenziale nella ricerca in medicina quando si vuole valutare i risultati di un intervento, medico, chirurgico o psicologico che sia. Al fine di chiarire gli aspetti propri della M, abbiamo dunque eliminato questi lavori scientifici dalla nostra analisi; anche se sono in qualche caso decisamente validi. Un’ultima osservazione è che la Mindfulness, come abbiamo già evidenziato in altra parte di questo sito, si presta a diverse interpretazioni e, di conseguenza, anche ad realizzazioni “operative” diverse; tanto che la Dobkin, ricercatrice australiana esperta di Mindfulness Based Medical Practice (MBPM), ha messo in guardia sulla necessità di mantenere la fedeltà alla Mindfulness così come pensata e realizzata da J. Kabat Zinn.

Esaminiamo ora gli studi che hanno verificato la efficacia della M nella prevenzione e nell’ “accompagnamento” di di personale sanitario affetto da Burnout o più in generale di stress lavoro correlato. Nell’analisi dei lavori pubblicati ci siamo limitati agli ultimi 3 anni.
Un primo lavoro interessante è quello di Amutio che ha recentemente (2015) evidenziato come la pratica della M nel personale sanitario determina una riduzione della pressione arteriosa e della frequenza cardiaca alla fine del percorso di 8 settimane. Interessante notare che tale variazioni si accompagnavano ad un miglioramento di sensazioni psicologiche come forza, energia, ottimismo, e accettazione. Altro dato interessante è quello relativo alla persistenza di tali effetti positivi anche a distanza di 10 mesi. Stessi risultati ottenuti da Duchemin (2015) che hanno inoltre misurato l’ alfa-amilasi nelle persone che effettuavano un corso di MBPM rispetto ad un gruppo di controllo evidenziando una riduzione di questo marcatore dello stress nel gruppo attivo ma non nel gruppo di controllo. Edgoose (2015) ha evidenziato come alcune tecniche tipiche del MBSR, come lo “spazio del respiro” si sia dimostrata particolarmente utile prima di affrontare un colloquio ad alta emotività come quello con un paziente “difficile” o nella necessità di comunicare una diagnosi infausta.
 Altro contributo interessante quello di Wesphal del 2014 che ha messo in evodenza la riduzione dei casi di Burnout negli infermieri che avevano partecipato ad un corso MBMP e che lavoravano in area critica come nelle terapie intensive. Ancora, sempre nel 2014, Erogul ha evidenziato una migliore comprensione , accettazione e riduzione dello stress percepito nel personale che aveva fatto un percorso di Mindfulness. Altro lavoro interessante quello di Irving del 2014 che ha dimostrato nella popolazione MBMP risultati simili a quelli ottenuti nella popolazione MBSR, ma con alcune particolarità:
Altro contributo interessante quello di Wesphal del 2014 che ha messo in evodenza la riduzione dei casi di Burnout negli infermieri che avevano partecipato ad un corso MBMP e che lavoravano in area critica come nelle terapie intensive. Ancora, sempre nel 2014, Erogul ha evidenziato una migliore comprensione , accettazione e riduzione dello stress percepito nel personale che aveva fatto un percorso di Mindfulness. Altro lavoro interessante quello di Irving del 2014 che ha dimostrato nella popolazione MBMP risultati simili a quelli ottenuti nella popolazione MBSR, ma con alcune particolarità:
Maggiore consapevolezza del proprio perfezionismo, ed eccessiva autocritica
Maggiore capacità di attenzione ai bisogni ed emozioni del paziente
Maggiore equilibrio tra esigenze lavorative e vita personale con frequente riduzione del numero totale di ore lavorate
Maggiore soddisfazione nelle attività di svago
Maggiore capacità di cercare supporto e aiuto all’interno del gruppo (Anche se la MBMP non è nè vuole essere una terapia di gruppo)
L’aspetto relativo al miglioramento della relazione con il paziente evidenziato da Irving è stato confermato da una ricerca effettuata da Morgan (2014) che ha inoltre rilevato nel gruppo MBMP un maggiore benessere e maggiore autocompassione. Una analisi interessante in termini di efficenza anche in sala operatoria è quella pubblicata da Fernando (2014) che risponde positivamente alla domanda se anche i chirurghi hanno bisogno della Mindfulness. Se guardiamo gli effetti dei vari protocolli proposti sulla qualità del lavoro del personale sanitario che aveva partecipato a protocolli basati sulla M è stato possibile verificare: Minore reattività emotiva agli stressor (Britton ’12). Miglioramento delle capacità cognitive e di attenzione (Moynihan ’13). Riduzione degli errori medici proprio per una raggiunta migliore capacità di attenzione (Sibinga’13). Migliore relazione terapeutica raggiunta (Beach ’13).
Un aspetto particolare è quello relativo al rapporto costo/beneficio per il sistema “sanitario” dei protocolli MBMP. Due lavori scientifici pubblicati negli ultimi 2 anni ( Luchtelhand ’15, Linzer ’14) sono degni di interesse dato che la valutazione è stata fatta proprio da un punto di vista economico. Il lavoro di Linzer ha evidanziato come i protocolli Mindifulness sono capaci di ridurre il rischio di Burnout e dunque di ridurre la spesa legata a questa sindrome soprattutto in termine di soddisfazione del “cliente“, riduzione del tasso di assenteismo lavorativo e di malattia del personale medico. Nel lavoro di Luchtelhand viene riportata l’esperienza dell’Università del Winsconsin che hanno introdotto protocolli MBMP che coinvolgevano anche l’utenza di diversi ospedali. In questa esperienza si è dimostrato un buon rapporto costo/beneficio, con aumento di soddisfazione dell’utenza, riduzione del contenzioso medico-legale, e miglioramento del benessere percepito da parte degli operati sanitari.

Un aspetto interessante su cui vorrei soffermarvi è quello della formazione dei futuri medici.
Nella tabella qui sotto ho sintetizzato in una tabella le università, la durata dei corsi e da quando vengono svolti corsi di Mindfulness. Come è possibile vedere, esiste una certa variabilità dell’offerta formativa in termine di durata dei corsi che variano dalle 4/8 settimane fino alle 10 settimane. Altro aspetto è quello relativo al momento in cui vengono proposti corsi di Mindfulness e/o di MBMP a cui si associano attività teorico/pratiche sulla comunicazione, sulla formazione “spirituale” dei medici in formazione e di “filosofia della medicina“. In alcuni casi vengono introdotti al 1° anno del corso di medicina, in altri al 2 e 4 anno. Spesso, come si vede, sono proposti anche a laureati in medicinao addirittura a studenti in legge come alla Georgetown University. Sono, inoltre, previsti seminari monotematici a cui vengono invitati a partecipare anche i partner come mogli e fidanzate.
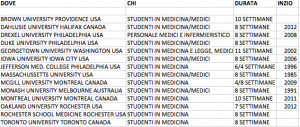
Da tutto quello che abbiamo sottolineato emerge da una parte una progressiva sensibilità da parte di molti operatori sanitari ad approfondire le tematiche psicologiche della nostra professione, le tecniche che possano permettere una migliore e meno conflittuale comunicazione con il paziente, dall’altra una sempre maggiore offerta formativa, almeno nei paesi anglosassoni, di percorsi di formazione che permettano all’operatore sanitario di integrare la sua formazione tecnica con gli aspetti più profondi e relazionali della professione.
In sostanza, permettere che operatore sanitario e paziente possano realmente vivere una relazione dove essere veramente una squadra.
 A quando in Italia?
A quando in Italia?
Diciamo presto.
Seguitemi
